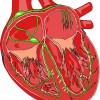
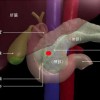
子宮頸部異形成
子宮頚癌の検査を若い方も受けるようになって良かったのだが、「子宮頸部異形成」と診断されてどぎまぎしてしまう方もおられることだろう。
インターネットで調べても軽度異形成、中度異形成、高度異形成、上皮内癌、浸潤癌と経過しか載っていないから余計に不安になるだろう。
そもそも「異形成」とは何だろうか?
HPV(ヒト乳頭腫ウイルス)が原因と書いてあるが本当なのだろうか?
膣は扁平上皮細胞で出来ているが、子宮頸管の中は円柱細胞と呼ばれる腺細胞で出来ています。扁平上皮細胞と円柱細胞の境をS-Cジャンクションと呼びます。
実はこのS-Cジャンクションに子宮頚癌が発生するのです。
しかし、S-Cジャンクションは幼年期と老年期には子宮頚管にありますが、妊娠可能な成熟期では子宮膣部まで広がってきています。その為に治療は違ってきます。
円柱細胞の幼若細胞はHPVウイルスが居ると、ウイルスに感染し難い扁平上皮細胞になれば良いと思うのでしょうか。成熟した円柱細胞にならずに中途半端な「化成細胞」になってしまうのです。それが「異形成」です。
異形成が進むと癌細胞になって行きますが、基底層にまで達していなければ癌とは診断されません。高度異形成の患者さんでは基底層の上は既に細胞が癌化していると考えられています。
本来、HPVウイルスに対して免疫は働きません。多くの女性がHPVウイルスに感染しても細胞の代謝で排泄されてしまいます。しかし、10%くらいの方は排除できなく持続感染したままになってしまい、HPV感染者の0.15%が子宮頚癌になるのです。
また軽度な子宮頸部異形成の方では感染率が6割程度ですが、異形成が進むほどに感染度合いが高くなるのは事実です。従って軽度異形成レベルではHPVウイルスだけが原因とは言えません。他にも慢性的な炎症を起こさせる原因があるのでしょう。
【異形成の分類】
日本母性保護産婦人科医会の分類では
I(正常である)
II(異常細胞を認めるが良性である)
IIIa(軽度異形成を想定する)
IIIb(高度異形成を想定する)
IV(上皮内癌を想定する)
V(浸潤癌を想定する)
海外や論文発表ではベセスダ・システムを採用しているので、多くの検査施設では日母分類とベセスダが併記されていることが多いようです。
異形成はIIIaまではレベルが下がることがよく有ります。
IIがIになったり、IIIaがIIになったり変化するのです。その理由は分かりませんが、細胞診事態が綿棒やブラシで擦って取るものだからしっかり取れていないのかもしれません。また、新陳代謝で感染細胞や異形成細胞が排除されてしまったかもしれません。
しかし、IIIbが長期に及んでいる場合だと戻ることは極めて珍しいことのようです。
【症例報告】
異形成IIIbが長期に及び、円錐手術を薦められていた30代の方2名。
1例は治験として36歳の既産婦ですが、細胞診でIIIbが長期に続いているために円錐手術を薦められていましたが、もう1子欲しいとの事で治験同意書を作成し、開始より8週(56日)以降に細胞診を行いました。
もう1例は細胞診でIIIbが続いているのだから、これ以上検査をしても変わらないと検査を拒否されて、他施設で検査を受けIIになっていました。
そのために変化までの期間は不明となりました。

子宮頸部細胞診